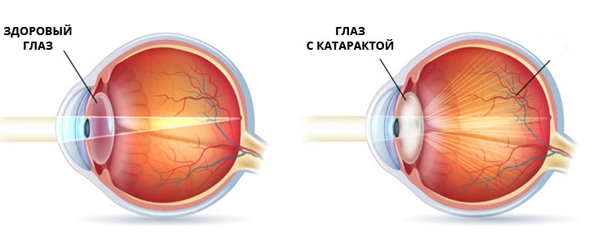
Самая частая причина слепоты — это катаракта (помутнение хрусталика), на втором месте стоит глаукома (повреждение зрительного нерва повышенным внутриглазным давлением). Офтальмологи отмечают взаимосвязь этих заболеваний, которые обычно проявляются в пенсионном возрасте и суммарно составляют более 70% причин слепоты. Что же происходит с глазом человека в течение жизни, почему зоркие люди превращаются в слепых? Можно ли предотвратить такой печальный исход и сохранить хорошее зрение на долгие годы? На эти вопросы были получены ответы после исследований, проведенных в Офтальмологическом центре холдинга «СМ-клиника».
Результаты исследования
Заведующая Офтальмологическим центром хирург-офтальмолог высшей категории, профессор Комарова Марианна Геннадиевна сообщает о результатах исследования:
«Глаз человека в течение жизни претерпевает серьезные изменения. Конечно эндокринные и сердечно-сосудистые заболевания существенно снижают шансы на хорошее зрение в преклонном возрасте, но чаще всего причиной слепоты становится хрусталик.
Хрусталик ребенка представляет собой полужидкую прозрачную субстанцию, окруженную тонкой капсулой, с возрастом вещество хрусталика уплотняется и к 40-45 годам в нем появляется компактное ядро. Именно в этом возрасте большинство людей начинают носить очки для чтения, так как хрусталик уже недостаточно эластичен, чтобы менять свою кривизну для зрения на разных расстояниях (аккомодация). Потеряв способность к аккомодации, хрусталик подвергается дальнейшим изменениям: в возрасте старше 60 лет уменьшается прочность связки, которая поддерживает хрусталик в глазу, отмечается истончение капсулы хрусталика. Масса и объем хрусталика увеличиваются в 1,5 раза в возрасте от 20 до 80 лет, и в преклонном возрасте хрусталик представляет собой достаточно большое и тяжелое образование внутри глаза, со слабым связочным аппаратом. Непрерывно увеличиваясь в размерах, хрусталик может смещаться спереди, сдавливая зону оттока внутриглазной жидкости в углу передней камеры глаза и вызывая закрытоугольную глаукому.
У 70-летних людей в 90% случаях обнаруживается помутнение хрусталика той или иной степени, что свидетельствует о развитии катаракты. При катарактальных изменениях хрусталика, прочность его капсулы уменьшается в 1,5-2 раза, при перезревании катаракты капсульный мешок резко истончается во всех зонах, что способствует его хаотичным разрывам в ходе хирургии. По мере возрастных изменений, хрусталик из небольшой биологической линзы, фокусирующей лучи света на сетчатке, превращается в настоящую угрозу для зрения: растет его вес и объем, снижается прозрачность, слабеет связочный аппарат, теряется прочность его капсулы, меняется его топография, провоцируя развитие глаукомы.
Очевидно, что решением этих проблем может быть своевременная замена постаревшего натурального хрусталика на искусственный (ИОЛ — интраокулярная линза). Если сравнить хрусталик 60-летнего человека и ИОЛ, то выяснится, что искусственный хрусталик имеет ряд преимуществ перед натуральным: ИОЛ имеет более высокий коэффициент преломления световых лучей, меньший объем и вес, меньший уровень аберраций и не меняет свои характеристики к худшему со временем. Удаление катаракты и имплантация ИОЛ по современным стандартам проводится через микроразрез длиной 1,5-2 миллиметра в течение 10-15 минут, без наложения швов и представляет из себя амбулаторную безболезненную и бескровную процедуру. Но когда лучше проводить замену натурального хрусталика на искусственный? Решению этого вопроса и было посвящено наше исследование.
Мы провели офтальмологическое обследование 2500 пациентов в возрасте от 20 до 102 лет и изучили результаты 786 операций удаления хрусталика с имплантацией ИОЛ, срок наблюдения за пациентами составил от 6 месяцев до 10 лет. Некоторым пациентам, по показаниям, одновременно с заменой хрусталика выполнялась операция по поводу глаукомы. В результате исследования была разработана классификация своевременности хирургии хрусталика и выработаны показания к замене натурального хрусталика на искусственный.
1) Ранняя хирургия хрусталика выполняется при прозрачном хрусталике с целью устранения высоких и средних степеней близорукости, дальнозоркости, астигматизма, разницы между глазами, а также при I стадии закрытоугольной глаукомы. Ранняя хирургия прозрачного хрусталика при дальнозоркости показана в возрасте от 45 лет и старше, при близорукости — в возрасте от 55 лет и старше, при нормальной рефракции — в возрасте 70-80 лет.
2) Своевременная хирургия хрусталика выполняется при снижении остроты зрения в диапазоне от 30 до 70% на фоне развития катаракты, а также при II стадии закрытоугольной глаукомы. Своевременной считается хирургия катаракты в период, пока пациент еще может читать и не потерял бинокулярное зрение.
3) Поздняя хирургия хрусталика выполняется при снижении остроты зрения ниже 30%, при созревании и перезревании катаракты, при III-IV стадии закрытоугольной глаукомы. Поздняя хирургия хрусталика разделяется на вмешательства с низким риском осложнений (при остроте зрения от 30% до 5% и сохранности прочности капсулы и связки хрусталика) и вмешательства с высоким риском осложнений (острота зрения ниже 5%, хрусталик большого объема и высокой плотности, истончение капсульного мешка и слабость связочного аппарата хрусталика).
При ранней и своевременной хирургии хрусталика риск осложнений практически равен нулю. При поздней хирургии хрусталика достоверно чаще катаракта сочетается с глаукомой, что требует выполнения более сложных вмешательств, существует риск разрыва связки хрусталика или тонкого капсульного мешка, кроме того, не всегда удается измельчить плотное ядро хрусталика ультразвуком (факоэмульсификация), что ведет к необходимости применения старых хирургических методик с большим разрезом и наложением швов.
В ходе исследования мы пришли к выводу, что если натуральный хрусталик не обладает достаточной прозрачностью (помутнения в хрусталике не позволяют проводить цифровые исследования глазного дна), адекватной преломляющей способностью (пациенту приходится носить несколько пар разных очков) и топографической безопасностью (хрусталик оказывает давление на угол передней камеры, приводящее к развитию глаукомы), то пришло время поменять его на искусственный. По нашим наблюдениям большинству пациентов следует решить вопрос замены хрусталика в возрасте от 60 до 80 лет. В хорошо оснащенной клинике, в руках опытного глазного хирурга, такая процедура всегда заканчивается успехом, при условии своевременного обращения пациента. Надо отметить, что и при поздней хирургии хрусталика в большинстве случаев удается выполнить вмешательство в штатном режиме, но это стрессовая ситуация и для пациента, и для хирурга, при которой прогноз на качество зрения затруднен.»
Проблема состоит в том, что ни пациенты, ни большинство офтальмологов поликлинического звена не знают о хирургических сложностях и рисках осложнений, которые возникают при поздних обращениях, поэтому у нас в стране так много запущенных случаев. Людям от 40 лет и старше необходимо ежегодно проходить офтальмологические обследования с определением состояния хрусталика, его влияния на зрение и на внутриглазное давление, тогда для поздней хирургии хрусталика не останется места в нашей жизни. Забота пациентов о собственном здоровье и профессионализм врачей-офтальмологов способны значительно снизить количество слепых людей в нашей стране.